Maren Lillehaug Agdal, Christel Wootton, Margrethe Elin Vika, Therese Thornton Sjursen
Brekninger under tannbehandling – etiologi og behandling
Pedodontist, PhD. Tannhelsetjenestens kompetansesenter Vestland
Psykologspesialist. Tannhelsetjenestens kompetansesenter Vestland
Psykolog, PhD. Tannhelsetjenestens kompetansesenter Vestland
Psykologspesialist, PhD. Tannhelsetjenestens kompetansesenter Vestland
Hovedbudskap
Brekningsrefleksen kan være et hinder for god oral helse og evnen til å gjennomføre oral undersøkelse og tannbehandling
Refleksen hindrer aspirasjon av fremmedlegeme til halsen, men kan forsterkes av psykiske og sosiale faktorer i pasientens liv
Ekstreme brekninger kan behandles, men krever spesifikk kunnskap om opprettholdende faktorer og behandling
Denne artikkelen gir en oversikt over etiologi og behandling av brekninger i odontologisk praksis. Behandlingsmetoder som presenteres må gjerne brukes i ulike kombinasjoner. En tillitsfull relasjon mellom behandler og pasienten er en forutsetning dersom pasienten har en alvorlig brekningsproblematikk.
Ekstrem brekningsrefleks kan føre til at daglig tannpuss og rutineundersøkelse hos tannlegen nærmest er umulig. Noen pasienter med ekstreme brekninger oppsøker tannlege kun ved sterke smerter (1) og generell anestesi er for noen eneste mulighet for få tannbehandling (2, 3). Når tannhelsen er dårlig, kan livskvaliteten bli negativt påvirket (4) og sterk følelse av skam er ikke uvanlig.
Brekningsrefleksen er en basal biologisk beskyttende refleks som hindrer aspirasjon av fremmedlegeme fra øvre del av svelget til lungene (5, 6). Refleksen utløses ved berøring av bløte gane, bakre del av tungen, områdene rundt mandlene, uvula og bakre svelgvegg og styres fra brekningssenteret i hjernestammen. Lette brekninger kan være utelukkende kontraksjon av muskler i svelget, men er vanligvis et komplisert muskulært samspill som involverer flere muskelgrupper (7). Munnen åpnes og mandibelen føres nedover og bakover. Tungens bakre del trekkes bak mot svelgveggen og fremre del trekkes nedover. Samtidig er det kraftfulle sammentrekninger av farynx, uvula og den bløte gane. Brekinger, hoste og oppkast er unike reflekser som kun sjelden utløses parallelt (8). En normal og funksjonell brekningsrefleks utløses når for eksempel en iatrogen faktor, som overskudd av avtrykksmateriale eller røntgenfilmen, berører bløte gane.
En nederlandsk befolkningsstudie blant voksne fant at 8,2 % hadde problematiske brekninger hos tannlegen (9). Randall og medarbeidere fant en prevalens på 7,5 % med alvorlig brekningstendens og 42,9 % med moderat brekningstendens i tannbehandlingssituasjonen (10).
Årsakene til brekninger kan være multifaktorielle, men utgangspunktet er ofte en sensitiv brekningsrefleks. Derfor er det svært viktig at tannhelsepersonell er nysgjerrige på hvordan brekningene har oppstått, opprettholdes og oppleves for den enkelte pasienten og samtidig har kunnskap om hvordan de kan tilnærme seg pasienter med brekninger både av mild og mer alvorlig karakter.
Litteraturen som foreligger om behandling av brekninger er i hovedsak kasuspresentasjoner som referer til eldre litteratur om brekningsproblematikk. Spesielt er artiklene skrevet av Dickinson & Fiske J (7) og artikkelen av Bassi og medarbeidere (2) mye referert. Kliniske studier på brekninger under tannbehandling omhandler i hovedsak akupressur, akupunktur og hypnose. En metastudie publisert i 2019 (11) konkluderer med at det til i dag ikke foreligger vitenskapelig bevis for noen spesifikk metode for brekninger. Denne artikkelen vil presentere teknikker som kan komme klinisk til nytte ved behandling av brekninger og vise til den litteraturen som foreligger om denne klinisk utfordrende atferden.
Brekninger og beslektede reaksjoner
Oppkast: Brekninger og oppkast er to reflekser som har likhetstrekk. Den internasjonale litteraturen om reflekser i halsen er tydelig på at brekninger og oppkast er to forskjellige reflekser hvor brekninger har til formål å beskytte svelget, mens oppkast har til formål å tømme magesekken (7). Ved ekstreme brekninger kan senteret for oppkast stimuleres på grunn av den nære beliggenheten til brekningssenteret (12), men brekninger utløser normalt ikke oppkast.
Svelgerefleks: Svelging har motsatt funksjon til brekninger ved at fremmedlegeme som stimulerer svelg og tungerygg blir dyttet ned i spiserøret fremfor å bli dyttet tilbake i munnhulen.
Disgust/avsky: Avsky er en grunnleggende emosjon (13). Brekninger er ofte knyttet til en følelse av avsky mot å ha noe i munnen (14). I likhet med frykt og smerte har følelsen avsky vært kritisk for overlevelse, noe som gjør følelsen vanskelig å overse.
Angst: Angst er følelsen av frykt når det ikke er en reell trussel til stede. Angstresponsens funksjon er å få personen til å holde seg unna den angstutløsende situasjonen. Dersom angst utløses i en gitt situasjon, vil personen vanligvis forsøke å flykte fra situasjonen eller sloss mot trusselen. Alternativt vil pasienten fryse for å unngå å bli påført skade. Brekninger er en kjent angstrespons. Den fysiologiske årsaken for brekninger som angstrespons er ikke kjent.
Kvalme: Kvalme er forbundet med svært mange utløsende årsaker (15) og er blant annet nært knyttet til både avsky og angst. Ved angst endres mage/tarm bevegelsene samt mengden magesyre i magesekken øker (16). Følelsen av kvalme kan gi fornemmelse av å måtte kaste opp (17). Kvalme er forbundet med brekninger når begge utløses av angst.
Skam: Skam deles i internalisert skam hvor pasienten dømmer seg selv som blant annet verdiløs, mislykket og uattraktiv, eller eksternalisert skam hvor pasienten opplever å bli nedvurdert av andre (18). Ettersom skam gir negativ selvbevissthet (19) kan det oppleves skamfullt å bli sett i munnen.
En biopsykososial forståelse av ekstreme brekninger
Om brekningene er rent biologiske eller også påvirket av psykologiske faktorer kan være vanskelig å bedømme (20). Brekninger er ofte en hypersensitivitet i svelget (21), men høy tannbehandlingsangst er ikke uvanlig ved høy brekningstendens (10, 22).
Biologiske faktorer
Små barn som brekker seg når tannbørsten kommer et stykke inn i munnen er eksempel på ikke-lærte brekninger grunnet en hypersensitiv refleks. De biologiske årsaksfaktorene kan deles i systemiske og lokale faktorer.
Systemiske faktorer: Enkelte uregulerte systemiske sykdommer, som for eksempel diabetes, kan gi økt tendens til kvalme og brekninger. Sykdommer i mage-tarm kanalen, som kreft i magesekken og enkelte medikamenter, kan være bakenforliggende årsaker til ekstrem brekningsrefleks (2, 23).
Lokale faktorer: Det er stor variasjon i normal brekningsrefleks. Det har vært spekulert i om afferente fibre i vagusnerven kan forårsake økt brekningsrefleks (24). Ved tett nese og tette bihuler, som gir endrete forhold knyttet til pusten, kan man oppleve forbigående økt brekningsrefleks (25). Muskulaturen i og rundt svelget kan endre sensitiviteten for brekning. Å svelge vil normalt hindre brekninger. Bruk av tyggemuskulatur kan redusere brekningstendensen trolig grunnet sekvensiell svelging etter tygging (7). En tredjedel av befolkningen mangler brekningsrefleksen (6) blant dem flere eldre enn yngre.
I tannbehandlingssituasjonen kan svelging være vanskelig grunnet hodet og halsens bakoverlente posisjon. Uvaner som å stramme mentalismuskelen, løfte bakre del av tungen og stramme muskler i halsen kan bidra til økt brekningstendens.
Psykologiske og sosiale faktorer
Psykologiske årsaksfaktorer fører til at brekninger forekommer i situasjoner uten fysiske triggere (20), som brekninger ved synet av tannhelsepersonell eller ved berøring i fremre deler av munnen. Ved assosiasjonslæring blir høyere hjernestrukturer aktivert og brekningene opptrer samtidig med kroppslige reaksjoner som økt spyttsekresjon, økt tåreproduksjon, svetting, besvimelse, som til slutt kan ende i et kraftig angstanfall (25). Aversiv læring gjør at smak, syn, lukt og auditive stimuli som minner om tidligere brekningsopplevelse kan utløse brekninger (26).
Tannbehandlingsangst regnes som den vanligste psykogene årsaken for brekninger under tannbehandling (27). Berggrens modell for hvordan kroppslige og tankemessige komponenter ved tannbehandlingsangst kan føre til unngåelse av tannbehandling gjelder også når angstsymptomet er brekninger (28). Operant betinging oppstår når brekningene har en positiv konsekvens som at tannbehandling eller tannpuss avsluttes. Unngåelse er en sterk drivkraft som kan sensitivisere brekninger.
Ved assosiasjonslæring kan negative erfaringer hvor brekninger har vært problematisk føre til økt brekningstendens. Negative erfaringer med mat tidlig i livet kan føre til at både konsistens og smak kan utløse brekninger (29). Likeledes kan erfaring med seksuelle overgrep være årsak for utvikling av en betydelig brekningsproblematikk (30). Erfaring tilsier at pasienter med overgrepserfaringer kan oppleve brekninger knyttet til smaker, teksturer og lukter, eller tanken på at tannlegen skal føre instrumenter eller fingre inn i munnen. Dette kan blant annet være knyttet til at den primære følelsen ved seksuelle overgrep ofte er avsky og at minnet om overgrepet også gir avsky (31, 32).
Negative tanker om egen mestring og angst relatert til tannbehandling, kan utløse ekstreme brekninger ved daglig oral hygiene og medføre unngåelse av å pusse tenner (9). Voksne pasienter opplever ofte brekninger (og andre fysiologiske reaksjoner knyttet til angst) som svært skamfullt. Det kan bli noe som de vil skjule for andre (33). Dette kan få konsekvenser for sosialt samspill også i tannbehandlingssituasjonen. Det kan også gi pasientene en avmaktsfølelse (34). Flere forteller at de har erfart at tannhelsepersonell har bedt dem om å «ta seg sammen» og at det er ydmykende å ikke klare tannbehandlingen. Mange føler behov for å avbryte tannbehandling, reise seg opp og bruke tid på å roe seg ned. Avmaktsfølelsen kan bidra til at pasienten blir hjelpeløs i forhold til sitt problem, slik at det er vanskelig å gå inn i en behandling som øker sannsynligheten for brekninger.
Oppkast er evolusjonsmessig assosiert med sykdom eller at vi har spist noe som kan gjøre oss syke. Oppkast kan i så måte sies å være noe man skal kjenne en viss avsky for på grunn av smittefare (35). De fleste har opplevd å brekke seg spontant når man blir utfordret til å spise noe en har negative tanker om eller føler avsky for. Ved tannbehandling kan følelsen av avsky være knyttet til selve tannbehandlingssituasjonen eller til å ha noe i munnen (36).
Av samme årsak kan tannhelsepersonell selv erfare avsky når pasienter brekker seg eller viser tendens til å kaste opp. Dersom tannlegen signaliserer sitt ubehag enten ved økt stress eller i motsatt fall tilbakeholdenhet, kan pasientene oppleve dårlig ivaretakelse. En negativ reaksjon når pasienten brekker seg kan forsterke pasientens skamfølelse, gi dårlig mestringsfølelse og ødelegge for håp om å gjennomføre tannbehandling.
Ettersom brekninger er en atferd knyttet til et samspill av biologiske, psykiske og sosiale faktorer omtaler vi brekningsrefleksen som brekningsrespons. Figur 1 illustrer hvordan psykososiale faktorer kan være bevisste og ubevisste for pasienten.
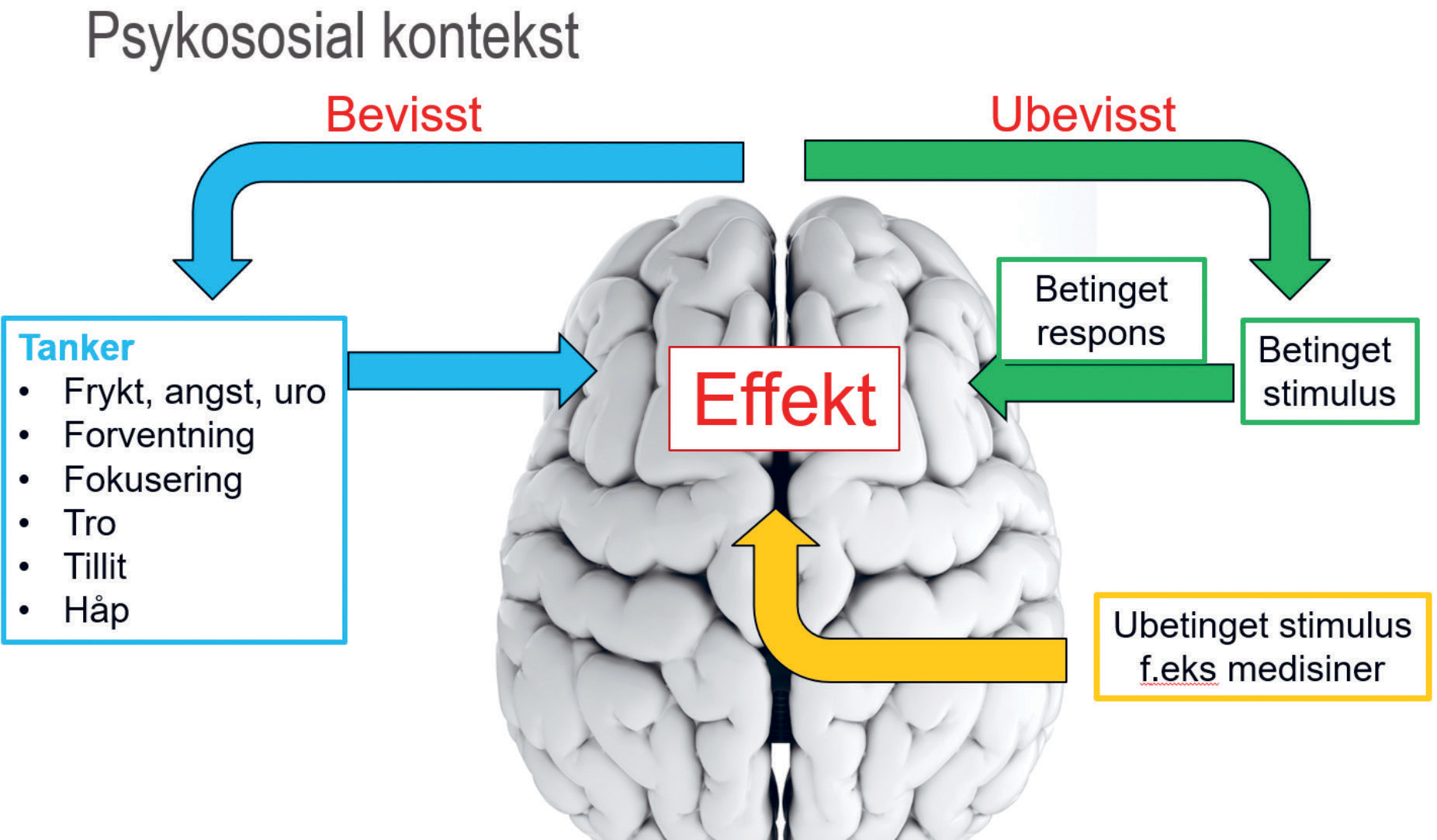
Figur 1. Oversikt over psykososiologiske faktorer som påvirker brekninger ved endringer i hjernen.
Klinisk intervju og diagnostiske vurderinger
De fleste artikler om behandling av brekninger anbefaler evaluering av at pasientens problemer før man begynner tannbehandling (37). Under samtale oppnås felles forståelse av pasientens problemer og pasienten føler seg tatt på alvor. Spørreskjemane Gagging Severity Index (38) og Gagging problem assessment questionnaire (38,39) er fine hjelpemidler for å evaluere pasientens bekningsproblemer, mens MDAS (40,41) og IDAF- 4C+ (42) er gode for å evaluere pasientens angst for tannbehandling.
Etiologiske og utløsende faktorer for brekninger bør diskuteres. Har pasienten strategier for å unngå brekninger og om pasienten har fått behandling mot brekninger tidligere er viktig å kartlegge.
Å hjelpe pasienten å differensiere situasjonene hvor brekningene gir ofte pasientene en bedre forståelse for at brekningene ikke utelukkende handler om en hypersensitivitet. Har pasienten problemer med å spise og drikke? Eller er brekningene knyttet til situasjoner hvor de er følelsesmessig utfordret?
Spesifikke spørsmål om tannhelse og tannbehandling kan være: Hvilke erfaringer har pasienten fra tannbehandling? Forekommer brekningene i hovedsak i situasjoner som tannbehandling, tannpuss og andre situasjoner som kan være angsttriggende? Har pasienten opplevd mestring? Hva har pasienten klart å gjennomføre og hva har ikke latt seg gjøre? Hvordan forholder de seg til sin brekningsproblematikk? Har de følelser knyttet til skam og utilstrekkelighet? Har tannhelsepersonell møtt dem med respekt, eller er pasienten redd for tannhelsepersonellets reaksjoner?
Be pasienten reflektere over negative tanker om situasjonen. «Hva er det verste som kan skje?» Kan de negative tankene faktisk kan inntreffe. Om det de frykter kan skje, vil det kunne håndteres? «Hvis du brekker deg, gjør det noe?» For enkelte er brekningene uproblematiske og kun et hinder for tannbehandling?
Behandlingsfasen
Valg av behandlingsmetode avhenger av forståelsen av pasientens problemstillinger og behov. Tabell 1 gir en oversikt over ulike behandlingsmetoder og deres funksjon. Tiltakene kan brukes enkeltvis eller i kombinasjon. Ved biologiske problemstillinger, som forhold knyttet til luftveiene, bør dette evalueres av lege. Både hypersensitiv brekningsrefleks av biologisk årsak og brekningsrespons med mer sammensatt etiologi kan reduseres ved desensibilisering. Atferdstilnærminger for avlæring av brekninger er både tid- og energikrevende for pasienten. Behandlingen krever et godt samarbeid med pasienten. Under behandling bør man fokuserer på arbeidsoppgaver og behandlingsmetode fremfor å fokusere på årsaken til brekningene.
Grunnleggende elementer i behandling av brekninger
Etablere god klinisk relasjon
En god klinisk relasjon mellom tannlege/tannpleier og pasient er en forutsetning for å lykkes med behandlingen. Fokus i relasjonen skal innebære gjensidig respekt, følelse av kontroll i situasjonen, tillit og felles enighet om et mål om mestring. Spør pasienten «Hva er det du ønsker å klare som brekningene hindrer deg å oppnå?» Selvfølt mestring kan også være et spesifikt behandlingsmål.
Relasjonen starter ved anamnesegjennomgang og når man viser interesse for pasientens problemstilling. Tannlegen må være tydelig på at brekninger ikke er viljestyrt og at pasienten vil ikke dømmes eller ansvarliggjøres for brekninger. Pasienten må få håp om at brekningsrefleksen kan behandles og at pasienten ved trening kan oppnå mestring med redusert brekningtendens. Samtidig trenger pasienten å forstå at det er tidkrevende og utfordrende å endre en innlært hypersensitiv refleks og behandlingen krever at pasienten er motivert.
Psykoedukasjon / Informasjon til pasienten / Etablere felles forståelse
Økt kunnskap om brekninger er viktig for at pasienten skal kunne korrigere negative tanker om brekninger og forstå behandlingsprosedyrene og utføre dem riktig.
Start med å gi inngående informasjon om brekningers biologiske funksjon, nemlig å hindre aspirasjon av fremmedlegemer. Informasjon om at oppkast og brekninger har ulik funksjon som utspringer fra to ulike sentre i hjernestammen er også viktig fordi pasienten kan ha en betydelig angst for å kaste opp (44). Fokuser på hvordan du ved tiltakene beskrevet i tabell 1 under «Behandle angst for tannbehandling», vil bidra til økt mestring under behandling.
Pasienter som har sterk opplevelse av avsky, og sterk kroppslig aktivering ved avsky, bør gå grundigere gjennom hvordan de forholder seg til følelsen avsky. Dette er verdifullt for at pasienten skal kunne håndtere avskyfølelsen og for hjelpe pasienten å endre sin holdning til følelsen dersom den oppstår ved desensibiliserende behandling (45).
Angstkurven (figur 2), hvor man beskriver brekninger som et angstsymptom, er et virkemiddel ved psykoedukasjon som visuelt kan forklare at brekningstendensen vil være betydelig i starten, og deretter avta ved gjentatte eksponeringer. Pasienter som brekker seg bør trene på oppgaver som nesten trigger brekningene. Ved å fokusere på at sterkt kroppslig og følelsesmessig ubehag er et tegn på at pasientene utfordrer seg, kan det å brekke seg være et positivt tegn som signaliserer at pasienten «lener seg inn i» oppgavene.
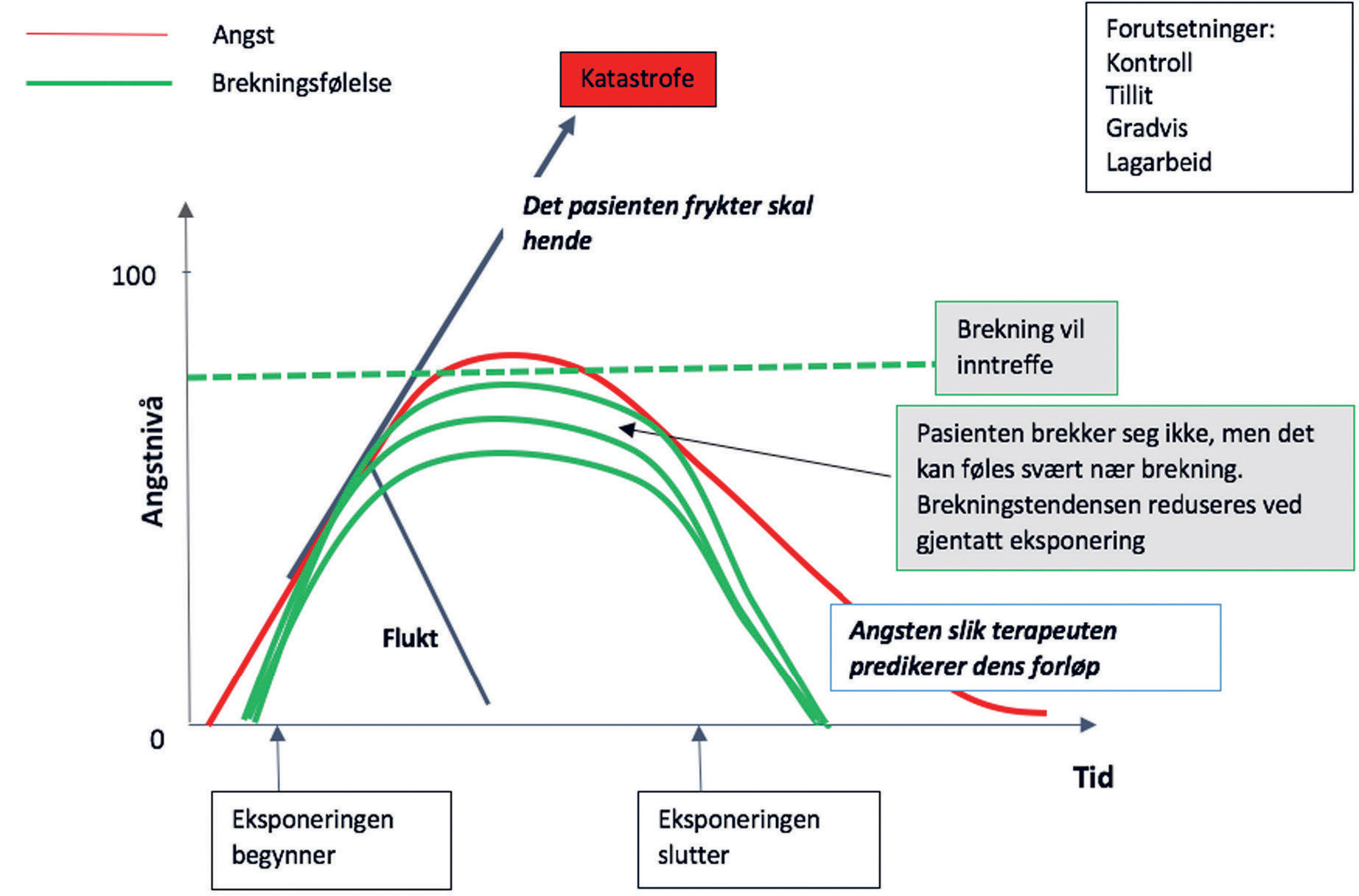
Figur 2. Angstkurven relatert til brekninger.
Brekning og kontroll i situasjonen
Selvfølt kontroll er selve nøkkelen både for å hindre utvikling og for behandling av angst under tannbehandling. Ordet kontroll betyr «å ha herredømme over». Klinisk innebærer kontroll at pasienten skal vite hva som skjer underveis og kunne påvirke sin egen situasjon. Forhold som er viktig for å oppnå pasientopplevdkontroll er beskrevet i Tabell 1.
Som grunnregel anbefaler vi at det trenes på bruk av stoppsignal som at pasienten selv viser stoppsignal når de har talt til et på forhånd avtalt tall under eksponering. Et håndholdt speil gir pasienten verdifull ytre informasjon om hva tannlegen gjør. Pasienten blir mer involvert tendenser til å tenke seg bort fra situasjonen reduseres.
Å jobbe med skammen
For å redusere pasientens følelser av skam og sosial utilstrekkelighet grunnet at brekninger fysisk hindrer tannbehandling, kan vi uttrykke at vi ser hvor hardt pasienten utfordrer seg: «Når du brekker deg ser jeg at du jobber veldig godt for å prøve å utføre oppgavene vi samarbeider om! Ikke la uro for at du skal brekke deg være årsaken til at du unnviker fra en øvelse.» Tannhelsepersonell må være bevisste på nonverbale signaler pasienten har for å unnvike situasjoner som kan utløse brekninger. Positiv oppmuntring og veiledning på en måte som reduserer brekningstendensen, bidrar til økt tillit til egen mestring.
Spesifikk atferdsmodifiserende behandling
Habit reversal
Dyp viljestyrt pusting har lenge vært benyttet for å hindre brekninger (46). Muskulatur brukt ved pusting er antagonistmuskulatur for kontraksjonene som skjer ved brekninger. Metoden «habit-reversal», hvor pasienten blir bevisstgjort motsatte muskelbevegelser av en atferd, var opprinnelig utviklet for Tourettes-pasienter med motoriske tics (47, 48). I tabell 1 beskrives muskulatur som skal fokuseres på under behandlingen. Som kognitiv støtte kan fokus på pusten og avslappet muskulatur fremfor negative tanker som «Nå brekker jeg meg!» Når muskulaturen som strammes er identifisert er motsattøvelser relativt lett å utføre, og spesielt for pasienter uten angstrelaterte brekninger gir metoden raskt god effekt.
Kognitiv atferdsterapi/desensibilisering
Kognitiv atferdsterapi har til hensikt å endre pasientens tanker og atferd og er den mest anerkjente atferdsmodifiserende behandlingsmetoden ved angstrelaterte symptomer (49). Ramsay og medarbeidere understreker at man alltid bør forklare for pasienten at brekningene er en atferdsrespons og dermed underbygge rasjonalet om avlæring ved gradvis tilnærming (50). Vilkårene for å lykkes med desensibilisering er at øvelsene er kontrollerte, systematiske og med gradvis økt vanskelighetsgrad slik beskrevet i Tabell 1. Øvelsene gir ny læring om de er så krevende at pasientene må utføre muskulære teknikker som habit reversal for å klare å utføre eksponeringen uten å brekke seg. Varigheten til hver øvelse avklares alltid med pasienten og både start og slutt defineres tydelig. Det er vanlig å starte med svært korte eksponeringsintervall (telle til 2) og forlenger intervallene gradvis opp til 5. Tall over 5 utfordrer vi pasienten til å foreslå selv ettersom lengre intervaller krever at pasienten allerede har god mestring. Tempo i tellingen skal alltid være lik fordi det opprettholder pasientopplevd kontroll. Pasientene oppmuntres til å vise stopptegn ved behov. I motsetning til vanlig angstbehandling oppfordres pasienten til å vise stoppetegn før brekningene utløses. Dette er fordi vanskelighetsgraden av eksponeringene vanligvis må reduseres når pasienten brekker seg. Øvelsene repeteres til pasienten opplever mestring og symptomreduksjon.
Fremgangen er tregest i starten og raskere etter hvert som pasienten opplever økt grad av kontroll. Man må være tålmodig og oppmuntrende som behandler.
Pasientens tanker endrer seg under behandling og behandler kan med fordel konkretisere endringene for pasienten. «Wow, nå hadde du speilet så langt bak at jeg så den bakerste tannen i overkjeven. Hva tenkte du på som gjorde at du klarte det?» Vektlegg dissonansen mellom hva pasienten tenkte skulle skje og hva som faktisk skjedde under eksponering. «Hadde du hadde sett for deg at du skulle klare å ha suget og borren inntil tannen uten å brekke deg!?» Bygg opp om og forsterk følelsen av mestring, gjerne ved å gå tilbake på øvelser som pasienten har slitt med tidligere, men som nå utføres enkelt.
Andre angstsymptomer kan komme til syne når brekningene avtar. Vær rolig og oppmuntre pasienten med at angstsymptomene er tegn på progresjon ved at pasienten utsettes for nye triggere. Når pasienten har kontroll i situasjonen og tillit til behandler vil angsten avta når pasienten utfordrer angsten.
Positiv feedback
I metoden kognitiv atferdsterapi har positiv forsterkningen sentral plass. Premiering i form av skryt skal skje akkurat i det pasienten lykkes med en øvelse. Verbal feedback bør inkludere informasjon om hva som roses. «Nå utfordret du deg selv godt!», «Nå gjorde du oppgaven rett!» fremfor bruk av det uspesifikke ordet «Flink». Trøst, og spesielt trøst når pasienten ikke mestrer en øvelse grunnet angst eller brekninger er premiering av unngåelsen og bør unngås. For mange behandlere kan det være utfordrende å ikke trøste da trøst også er med å redusere ubehag behandleren føler når pasienten viser tydelige tegn på at situasjonen er vanskelig. I stedet for trøst kan man gi en empatisk respons ved å navngi utfordringene man ser pasienten står i «Jeg ser at du syns dette er skikkelig vanskelig og tungt. Ikke gi opp!»
Problemstilling |
Tiltak/ Øvelser |
Funksjon |
|---|---|---|
Anamnese |
Anamnesegjennomgang:
|
|
Muskulært |
||
Kontraksjon av muskler i svelg |
|
|
Kontraksjon kompensatorisk muskulatur for kontraksjon av svelget |
Slappe av i m. mentalis, m. masseter og tungen.
|
|
Psykogen |
||
Behandle angst for tannbehandling |
|
|
Desensibilisering |
|
|
Distraksjon/ Kognitive prosesser |
|
|
Sedasjon |
|
|
Åpne for mulige etiologiske faktorer som seksuelt overgrep |
|
|
Tilpasninger i tannbehandlingssituasjonen | ||
Valg av tannbehandling |
|
|
Liggeposisjon og medvirkning |
|
|
Bedøvelse av slimhinner |
|
|
Medikamentell behandling |
|
|
Andre teknikker som kan integreres i behandlingen
Distraksjon
Ved å fjerne fokuset fra det som trigger brekninger, kan additive stimuli for brekninger i hjernen minimeres. Distraksjon er beskrevet i tabell 1. Både samtaler og distraherende tanker kan for mange være tilstrekkelig distraksjon. Distraksjon ved å konsentrere seg om atferd eller å stramme muskulatur er en velkjent metode (51).
Avslapningsteknikker
Avslapningsteknikker har veldokumentert effekt for økt mestring og angstreduksjon ved ulike fobiske lidelser (52). Vi anbefaler at man først jobber med økt aksept for egen brekningsrespons før man eksempelvis jobber med pusteøvelser som kan være nyttig ved hypersensitiv brekningsproblematikk (53). Under er en systematisk kortversjon av progressive avslapningsøvelser eksemplifisert: «Legg armene over magen og kjenn at pusten er rolig og fyller lungene. Legg merke til at kroppen ligger tungt mot stolen. Leggene er tunge, lårene er tunge, skuldrene er tunge. Kjenn om stolen er hard eller myk. Kjenn at kroppen er behagelig og tung mot stolen. Kroppen er tung. Pusten fyller lungene, skuldrene faller tungt ned. Du kjenner at det er behagelig med tung kropp og rolig pust med luft fra nesen, gjennom en åpen hals og ned i lungene».
Tilpasninger under tannbehandling
Veien til målet om tannbehandling uten brekninger kan være lang. Derfor kan det for enkelte være relevant å tilpasse tannbehandlingssituasjonen for økt mestring (se tabell 1). Tilpasninger bør avklares i samarbeid med pasienten. Omtal gjerne tilpasningene som «et steg på veien», fordi det er viktig at tilpasningene blir en tanke om at «Jeg er spesiell og klarer det bare om jeg får tilpasninger».
Medikamentell behandling: Å redusere brekninger for å få utført tannbehandling
Medikamenter
Anestesi kan ta bort sensoriske triggere i munnhulen (54). Overflateanestesi som xylocain spray (55) kan ha effekt, men ved alvorlige brekninger er det sjeldent tilstrekkelig. Glossofaryngeal nerveblokk har vitenskapelig dokumentert effekt mot brekninger (56), men mandibularblokk, som er mer kjent for tannleger, er også verdt å forsøke. Bedøvelsen må som regel settes i etapper grunnet brekningstendensen.
Sedasjon har ofte god effekt mot brekninger (57, 58) spesielt når responsen er et angstsymptom og utløses av lukt, smak, tanker og tidligere opplevelser, lett gaping og berøring i fremre deler av munnen. Det anbefalte medikamentet for sedasjon brukt i tannhelsetjenesten i Norge er Midazolam. Sederende medikamenter har best effekt når pasienten føler seg trygg og har kontroll i situasjonen og har tillit til behandler. Behandlingen bør utføres med gradvis tilnærming og gjentatte eksponeringer også når pasienten er sedert. Forventingsangst kan øke brekningstendensen og noen pasienter kan ha god nytte av Stesolid et par timer før behandling.
For tannleger med lystgasskompetanse er lystgass et svært godt alternativ. Lystgass er en sederende gass uten lukt og smak som gir raskt effekt og kan seponeres umiddelbart ved behov. Gassen gir en viss nummenhet av slimhinnene noe som reduserer sensitivitet ved berøring. Dersom pasienten brekker seg ved bruk av masken kan Midazolam gis først og deretter titreres lystgasskonsentrasjonen til ønsket effekt. En bivirkning av lystgass kan være kvalmefølelse. Ved kvalme kan lystgasskonsentrasjonen reduseres gradvis til kvalmen avtar.
Hypnose, akupunktur og akupressur
Artiklene til Cox & Brindley gir fine oversikter over akupunktur/akupressurpunkter som er aktuelle ved brekninger (60, 61). En review Cochrane-studie setter imidlertid spørsmålstegn ved behandlingseffekten ved akupunktur og akupressur (11). Punktene REN-24 (også kalt CV24) på haken mot brekninger (62) (figur 3) og punktet P6 midt på undersiden av underarmen, tre fingertupper overfor vristen, som er akupressurpunkt mot kvalme (63) er lett tilgjengelige under røntgentakning og tannbehandling. I tillegg til en eventuell effekt av stimulering av punktet får pasienten en oppgave å fokusere på og samtidig en god følelse av at at tannhelsepersonell ønsker å hjelpe pasienten med dens brekningsproblemer.
Konklusjon
Brekninger kan ha alvorlige konsekvenser for pasienters tannhelse. Pasienter med alvorlig brekningsrespons bør behandles med kunnskap om etiologiske og opprettholdende faktorer for brekninger og atferdsmodifiserende behandling. Klinisk erfaring viser at personer som har erfart seksuelle overgrep trenger flere repetisjoner og bedre verbal konkretisering av eksponeringene enn andre.
Kontroll og mestring er nøkkelfaktorer i behandlingen og disse faktorene kan også oppnås selv når pasienten er sedert og læringseffekten er redusert.
Referanser
Dickinson CM, Fiske J. A review of gagging problems in dentistry: I. Aetiology and classification. Dent Update. 2005; 32(1): 26–8, 31–2.
Bassi GS, Humphris GM, Longman LP. The etiology and management of gagging: a review of the literature. J Prosthet Dent. 2004; 91(5): 459–67.
Saita N, Fukuda K, Koukita Y, Ichinohe T, Yamashita S. Relationship between gagging severity and its management in dentistry. J Oral Rehabil. 2013; 40(2): 106–11.
Baiju RM, Peter E, Varghese NO, Sivaram R. Oral Health and Quality of Life: Current Concepts. J Clin Diagn Res. 2017; 11(6): ZE21-ZE6.
Roberts MW, Tylenda CA, Sonies BC, Elin RJ. Dysphagia in bulimia nervosa. Dysphagia. 1989; 4(2): 106–11.
Davies AE, Kidd D, Stone SP, MacMahon J. Pharyngeal sensation and gag reflex in healthy subjects. Lancet. 1995; 345(8948): 487–8.
Miller AJ. Oral and pharyngeal reflexes in the mammalian nervous system: their diverse range in complexity and the pivotal role of the tongue. Crit Rev Oral Biol Med. 2002; 13(5): 409–25.
Leder SB. Gag reflex and dysphagia. Head Neck. 1996; 18(2): 138–41.
van Houtem CM, van Wijk AJ, Boomsma DI, Ligthart L, Visscher CM, de Jongh A. Self-reported gagging in dentistry: prevalence, psycho-social correlates and oral health. J Oral Rehabil. 2015; 42(7): 487–94.
Randall CL, Shulman GP, Crout RJ, McNeil DW. Gagging and its associations with dental care-related fear, fear of pain and beliefs about treatment. J Am Dent Assoc. 2014; 145(5): 452–8.
Eachempati P, Kumbargere Nagraj S, Kiran Kumar Krishanappa S, George RP, Soe HHK, Karanth L. Management of gag reflex for patients undergoing dental treatment. Cochrane Database Syst Rev. 2019; 2019(11).
Hosseini SM, Jamshir M, Maleki A. The effect of gag reflex on cardiac sympatovagal tone. Oman Med J. 2012; 27(3): 249–50.
Ekmann P. Et argument for grunnleggende følelser. Erkjennelse og følelser. 1992; 6(3): 169–200.
Rozin P, Fallon AE. A perspective on disgust. Psychological Review. 1987; 94: 23–41.
Singh P, Yoon SS, Kuo B. Nausea: a review of pathophysiology and therapeutics. Therap Adv Gastroenterol. 2016; 9(1): 98–112.
Haug TT. Funksjonell dyspepsi – en psykosomatisk sykdom. Tidsskr Nor Lægeforen. 2002; 122: 1218–22.
Stern RM. The psychophysiology of nausea. Acta Biol Hung. 2002; 53(4): 589–99.
Gilbert P. What is shame? Some core issues and controversies. In: Gilbert P, Andrews B, editors. Shame: Interpersonal behaviour, psychopathology and culture. New York: Oxford University Press; 1998. p. 3–36.
Gilbert P, Pehl J, Allan S. The phenomenology of shame and guilt: an empirical investigation. Br J Med Psychol. 1994; 67 ( Pt 1): 23–36.
Saunders RM, Cameron J. Psychogenic gagging: identification and treatment recommendations. Compend Contin Educ Dent. 1997; 18(5): 430–3, 6, 8 passim.
van Houtem CMHH. Anxiety, fainting and gagging in dentistry: Separate or overlapping constructs?. Amsterdam: University of Amsterdam; 2016.
Winocur E, Uziel N, Lisha T, Goldsmith C, Eli I. Self-reported bruxism – associations with perceived stress, motivation for control, dental anxiety and gagging. J Oral Rehabil. 2011; 38(1): 3–11.
Conny DJ, Tedesco LA. The gagging problem in prosthodontic treatment. Part II: Patient management. J Prosthet Dent. 1983; 49(6): 757–61.
Wright SM. An examination of factors associated with retching in dental patients. J Dent. 1979; 7(3): 194–207.
Conny DJ, Tedesco LA. The gagging problem in prosthodontic treatment. Part I: description and causes. J Prosthet Dent. 1983; 49(5): 601–6.
Garcia J, Kimeldorf DJ, Koelling RA. Conditioned aversion to saccharin resulting from exposure to gamma radiation. Science. 1955; 122(3160): 157–8.
Wright SM. The radiologic anatomy of patients who gag with dentures. J Prosthet Dent. 1981; 45(2): 127–33.
Berggren U, Meynert G. Dental fear and avoidance: causes, symptoms, and consequences. J Am Dent Assoc. 1984; 109(2): 247–51.
Nichols H. Gag reflex and disgust sensitivity in selective eaters: Western Washington University; 2018.
Uziel N, Bronner G, Elran E, Eli I. Sexual correlates of gagging and dental anxiety. Community Dent Health. 2012; 29(3): 243–7.
Rozin P, Lowery L, Imada S, Haidt J. The CAD triad hypothesis: a mapping between three moral emotions (contempt, anger, disgust) and three moral codes (community, autonomy, divinity). J Pers Soc Psychol. 1999; 76(4): 574–86.
Haidt J, Rozin P, McCauley C, Imada S. Body, psyche, and culture: The relationship between disgust and morality. Psychology and Developing Societies. 1997; 9: 107–31.
Sedighimornani N. Shame and its Features: Understanding of Shame: University of Bath; 2018.
Moore R, Brodsgaard I, Rosenberg N. The contribution of embarrassment to phobic dental anxiety: a qualitative research study. BMC Psychiatry. 2004; 4: 10.
Sawchuk CN. The aquisition and maintenance of disgust: developmental and learning perspectives. In: Olatunji BO, McKay D, editors. Disgust and Its Disorders: Theory, Assessment, and Treatment Implications. Washington D.C.: American psychological assosiation; 2009. p. 89.
Hayley N. Gag reflex and disgust sensitivity in selective eaters» . 2018.
Singh S, Mukram F, Nazirkar G, Dole V, Gaikwad B, Vinay K. Gag-etiology and its skillfull management – a review. Journal of Evolution of Medical and Dental Sciences. 2013; 2(10): 1509–16.
Fiske J, Dickinson C. The role of acupuncture in controlling the gagging reflex using a review of ten cases. Br Dent J. 2001; 190(11): 611–3.
van Linden van den Heuvell GF, de Boer B, Ter Pelkwijk BJ, Bildt MM, Stegenga B. Gagging Problem Assessment: a re-evaluation. J Oral Rehabil. 2015; 42(7): 495–502.
Akarslan ZZ, Bicer AZ. Utility of the gagging problem assessment questionnaire in assessing patient sensitivity to dental treatments. J Oral Rehabil. 2012; 39(12): 948–55.
Humphris GM, Morrison T, Lindsay SJ. The Modified Dental Anxiety Scale: validation and United Kingdom norms. Community Dent Health. 1995; 12(3): 143–50.
Humphris GM, Freeman R, Campbell J, Tuutti H, D’Souza V. Further evidence for the reliability and validity of the Modified Dental Anxiety Scale. Int Dent J. 2000; 50(6): 367–70.
Armfield JM. Development and psychometric evaluation of the Index of Dental Anxiety and Fear (IDAF-4C+). Psychological Assessment. 2010; 22(2): 279–87.
barnelegeforening N. Pediatriveileder Helsebiblioteket.no: Helsebiblioteket; 2018 [updated 2018; cited 2021. Pediatri veileder]. Available from: https: //www.helsebiblioteket.no/pediatriveiledere?menuitemkeylev1=5962&menuitemkeylev2=5967&key=261779.
Olatunji BO, McKay D. Disgust and psychopathology: Next steps in an emergent area of treatment and research. In: Olatunji BO, McKay D, editors. Disgust and Its Disorders: Theory, Assessment, and Treatment Implications. Washington D.C.: American psychological assosiation; 2009. p. 290.
Barsby MJ. The control of hyperventilation in the management of ‘gagging’. Br Dent J. 1997; 182(3): 109–11.
Azrin NH, Nunn RG. Habit-reversal: a method of eliminating nervous habits and tics. Behav Res Ther. 1973; 11(4): 619–28.
Himle MB, Woods DW, Piacentini JC, Walkup JT. Brief review of habit reversal training for Tourette syndrome. J Child Neurol. 2006; 21(8): 719–25.
Hofmann SG, Asnaani A, Vonk IJ, Sawyer AT, Fang A. The Efficacy of Cognitive Behavioral Therapy: A Review of Meta-analyses. Cognit Ther Res. 2012; 36(5): 427–40.
Ramsay DS, Weinstein P, Milgrom P, Getz T. Problematic gagging: principles of treatment. J Am Dent Assoc. 1887; 114: 178–83.
Krol AJ. A new approach to the gagging problem. Journal of Prosthetic Dentistry. 1963; 13(4): 611–6.
Öst L-G. Applied relaxation: description of a coping technique and review of controlled studies. Behaviour research and therapy. 1987; 25(5): 397–409.
Jain A, Vijayalaxmi V, Bharathi R, Patil V, Alur J. Management of severe gag reflex by an unique approach: palateless dentures. Journal of clinical and diagnostic research: JCDR. 2013; 7(10): 2394.
Soweid AM, Yaghi SR, Jamali FR, Kobeissy EE, Mallat ME, Hussein R, et al. Posterior lingual lidocaine: a novel method to improve tolerance in upper gastrointestinal endoscopy. World J Gastroenterol. 2011; 17(14): 5191–6.
al-Ashiry MK, Salah MA. The effect of visco-anaesthetic medicament on tactile gag reflex control. Egypt Dent J. 1993; 39(3): 457–60.
Garg R, Singhal A, Agrawal K, Agrawal N. Managing endodontic patients with severe gag reflex by glossopharyngeal nerve block technique. J Endod. 2014; 40(9): 1498–500.
Kaufman E, Weinstein P, Sommers EE, Soltero DJ. An experimental study of the control of the gag reflex with nitrous oxide. Anesth Prog. 1988; 35(4): 155–7.
Robb ND, Crothers AJ. Sedation in dentistry. Part 2: Management of the gagging patient. Dent Update. 1996; 23(5): 182–6.
Barenboim SF, Dvoyris V, Kaufman E. Does granisetron eliminate the gag reflex? A crossover, double-blind, placebo-controlled pilot study. Anesth Prog. 2009; 56(1): 3–8.
Cox L, Brindley J. Exploring alternative methods Part 1: Acupressure. JBDJ Team. 2017; 4(4): 7–11.
Cox L, Brindley J. Exploring alternative methods of gag reflex control Part 2: Acupuncture. In: BDJ Team. 2017; 4: 25–9.
Vachiramon A, Wang WC. Acupressure technique to control gag reflex during maxillary impression procedures. J Prosthet Dent. 2002; 88(2): 236.
Goel H, Mathur S, Sandhu M, Jhingan P, Sachdev V. Effect of Low-level LASER Therapy on P6 Acupoint to Control Gag Reflex in Children: A Clinical Trial. J Acupunct Meridian Stud. 2017; 10(5): 317–23.
Singer IL. The marble technique: a method for treating the «hopeless gagger» for complete dentures. J Prosthet Dent. 1973; 29(2): 146–50.
English summary
Agdal ML, Wootton C, Vika ME, Sjursen TT.
Gagging during dental treatment – etiology and management
Nor Tannlegeforen Tid. 2021; 131: 444–53
This article provides an overview of the etiology and treatment of gagging in dental practice. Treatment methods that are presented may be used in combination, and a trusting relationship between the dentist and the patient is a prerequisite if the patient has a severe gagging problem.
Korresponderende forfatter: Maren Lillehaug Agdal, e-post: Maren.Gry.Lillehaug.Agdal@vlfk.no
Akseptert for publisering 31.03.2021
Artikkelen har gjennomgått ekstern faglig vurdering.
Agdal ML, Wootton C, Vika ME, Sjursen TT. Brekninger under tannbehandling – etiologi og behandling. Nor Tannlegeforen Tid. 2021; 131: 444–53
Norsk MeSH: Brekninger; Tannbehandling; Atferdsrespons
